膵臓がんとは
膵臓は、胃の後ろにある長さ20cmほどの左右に細長い臓器です(図1)。本人側からみて右側のふくらんだ部分は膵頭部(頭部)といい、十二指腸に囲まれています。左側の幅が狭くなっている部分は膵尾部(尾部)といい、脾臓に接しています。膵臓の真ん中は体部といいます。膵管という細長い管が、膵臓を貫いて網の目のように走っています。
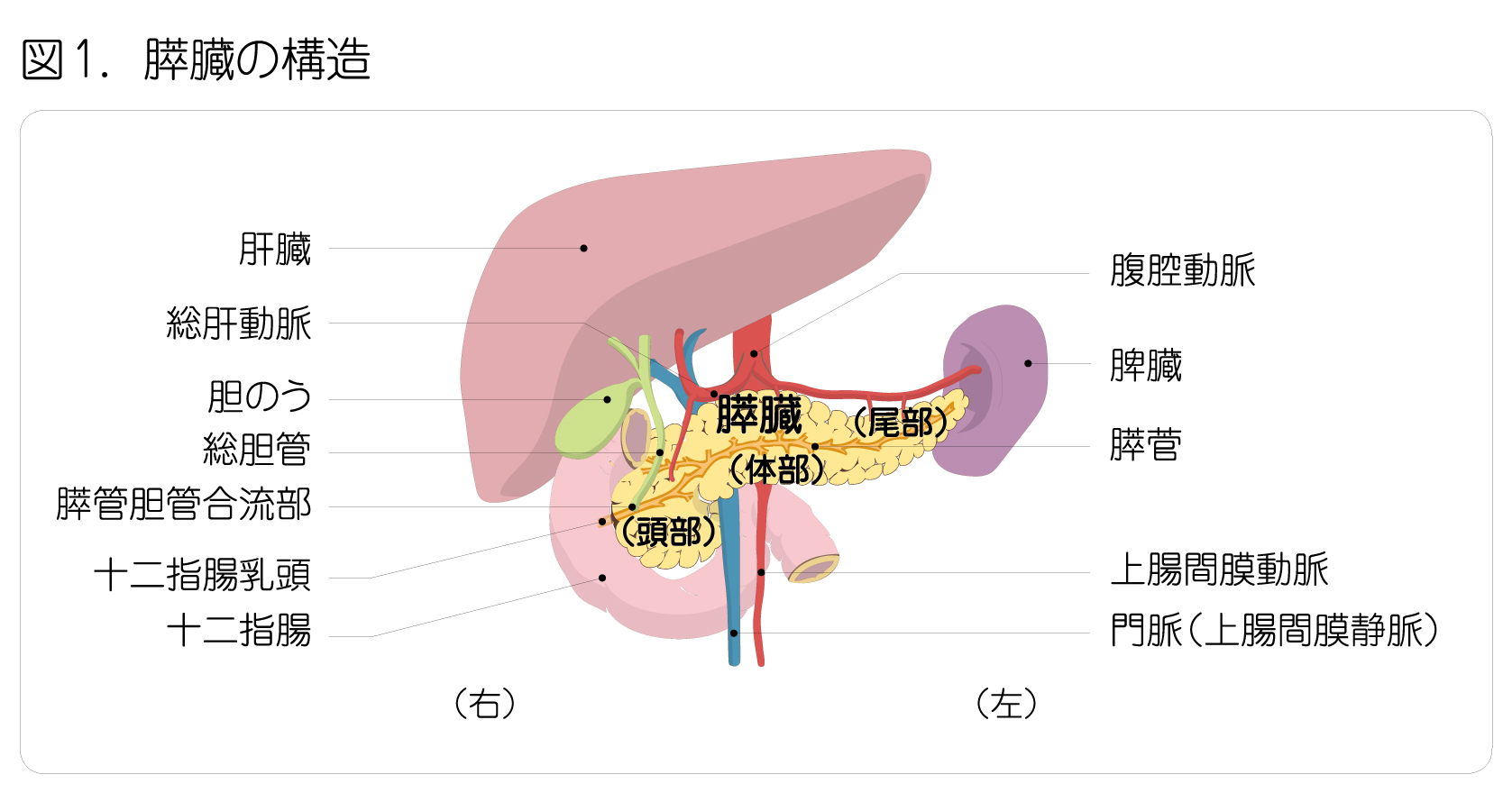
膵臓には2つの役割があります。食物の消化を助ける膵液の産生(外分泌機能)と、血糖値の調節などをするホルモン(インスリンなど)の産生(内分泌機能)です。膵臓にできるがんのうち90%以上は、膵管の細胞にできます。これを膵管がんといい、膵臓がんとは、通常この膵管がんのことを指します。
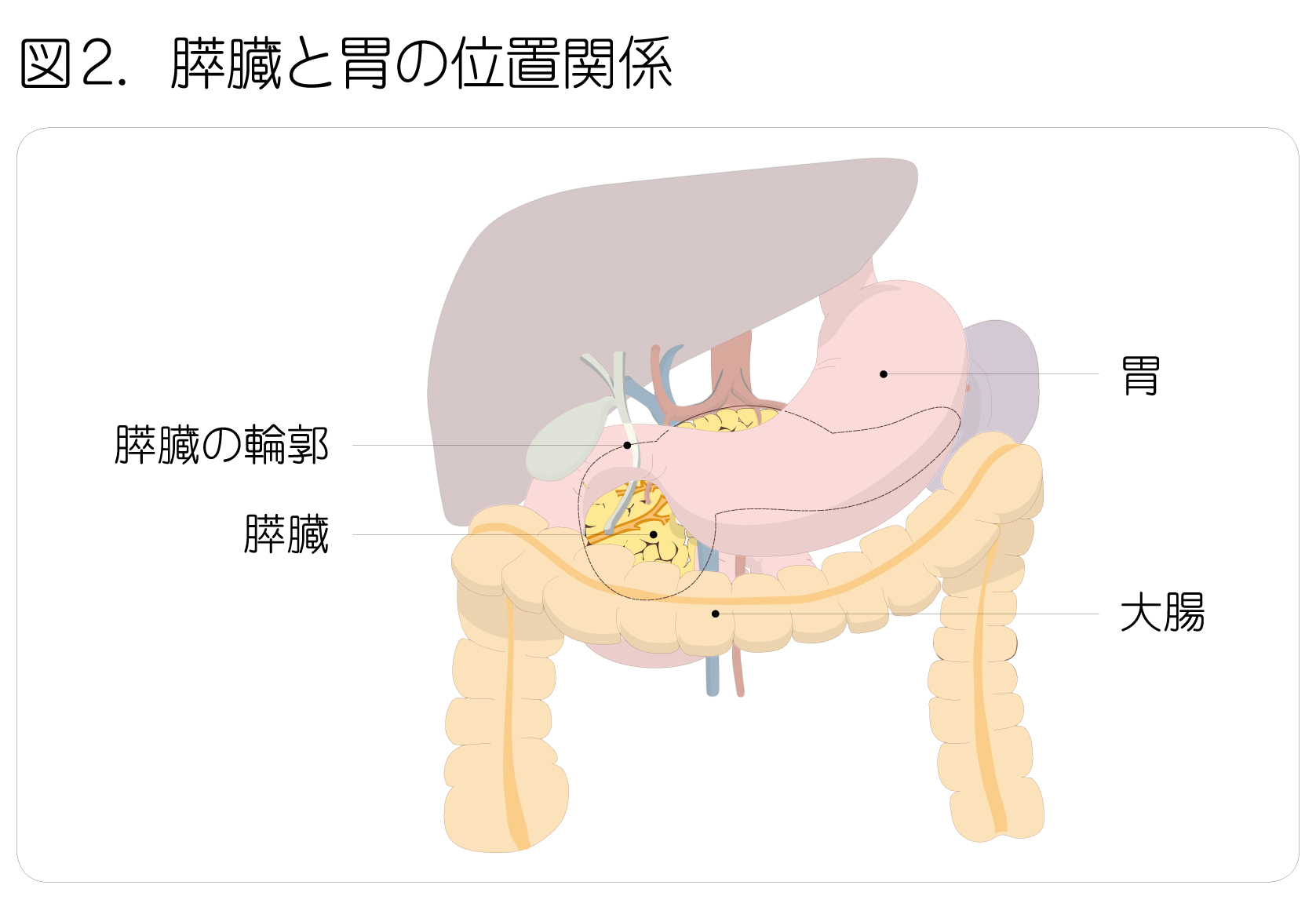
膵臓は、胃の後ろの体の深部に位置していることから、がんが発生しても症状が出にくく、早期の発見は簡単ではありません(図2)。
膵臓がんの初期には症状は出にくく、進行してくると、腹痛、食欲不振、腹部膨満感(すぐにお腹がいっぱいになる)、黄疸、腰や背中の痛みなどを発症します。その他、糖尿病を発症することもあります。ただし、膵臓がんでもこれらの症状が起こらないことや、ほかの原因で起こることもあります。膵臓がんと新たに診断される人数は、男性では1年間に10万人あたり約29.1人、女性では1年間に10万人あたり約25.5人と、やや男性に多い傾向があります。年齢別では、60歳ごろから増え、高齢になるほど多くなります。膵臓がんのリスク因子としては、慢性膵炎や糖尿病にかかっていること、血縁のある家族内に膵臓がんになった人がいること、肥満、喫煙などがあります。
膵臓がんの検査
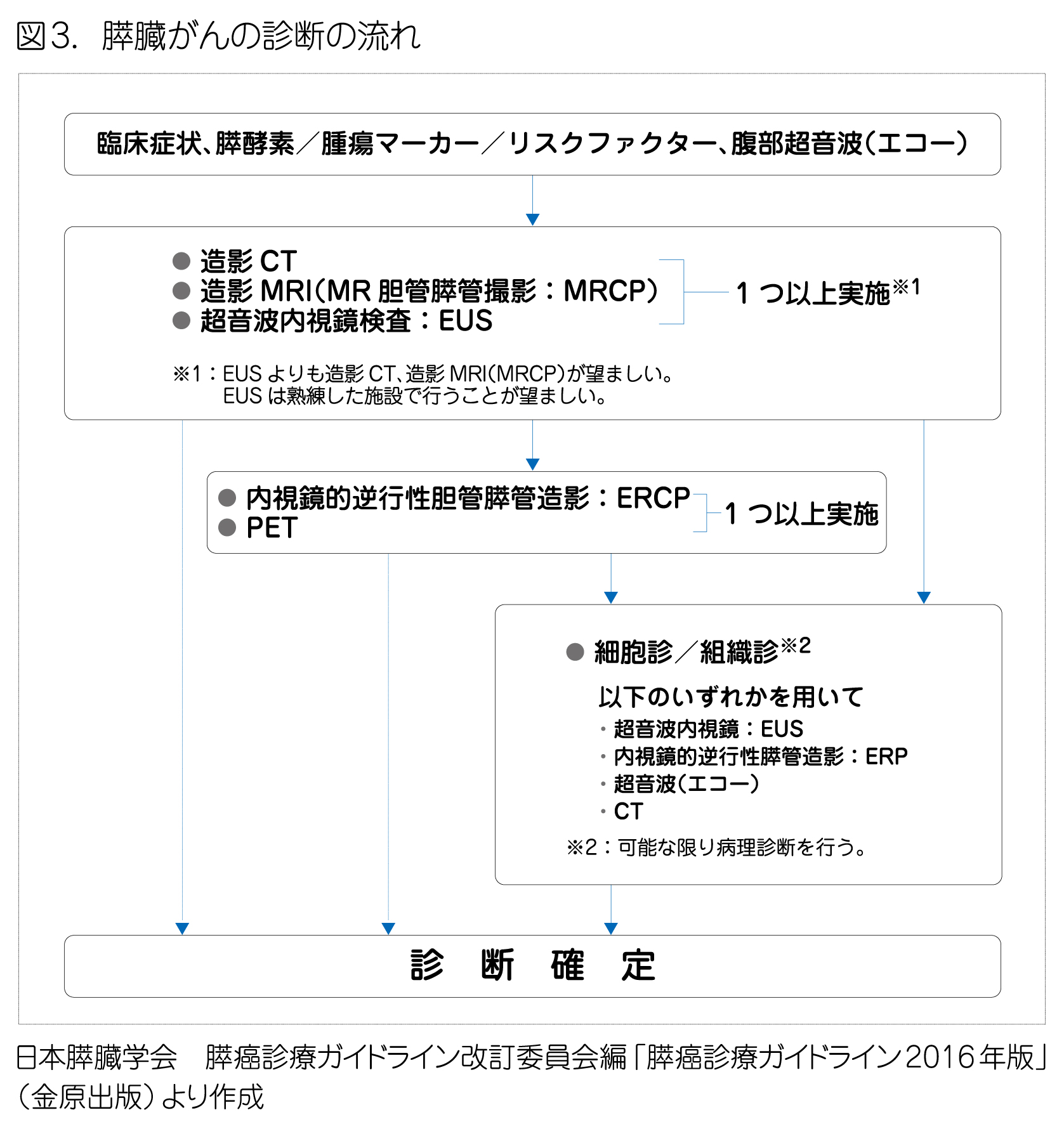
膵臓がんが疑われる場合、腹部超音波(エコー)検査、CT検査、MRI検査が行われます。これらの検査から診断に至らない場合には、病状に合わせて、超音波内視鏡検査(EUS)、MR胆管膵管撮影(MRCP)、内視鏡的逆行性胆管膵管造影(ERCP)、PET検査などを行い、総合的な判断を行います。
腹部超音波(エコー)検査
体外からプローブ(超音波を発生する装置)をおなかにあて、臓器で反射した超音波の様子を画像にして観察する検査です。患者さんの負担が少なく簡便に行えます。エコー検査では膵臓を観察することができますが、患者さんの体形や状態、部位によっては見えにくい場合もあります。
CT 検査
X線で体の内部を描き出し、病変の状態や周辺の臓器へのがんの広がり、転移の有無を調べます。膵臓がんの診断には、造影剤を用いたマルチスライスCT(MDCT)検査が推奨されています。MDCTは、1回のスキャンで多方向からの観察が可能です。また、造影剤を用いることで、血流や病変を詳しくみることができます。なお、通常、ヨード造影剤を用いますので、ヨードアレルギーのある人は医師に申し出てください。また、ぜんそくやアレルギー体質の人、腎機能が悪い人は副作用が起こる危険が高くなりますので、医師に申し出てください。
MRI 検査
磁気を使って体の内部を撮影する検査です。MRIではガドリニウムという造影剤が用いられます。ぜんそくやアレルギー体質の人、腎機能が悪い人は副作用が起こる危険が高くなりますので、医師に申し出てください。
超音波内視鏡検査(EUS)
超音波装置の付いた内視鏡を口から入れて、胃や十二指腸の中から膵臓などに超音波をあてます。体外からの超音波検査に比べて、病変の状態や周囲への広がりをより詳細に観察できます。腹部超音波検査で膵管拡張や膵のう胞が認められた場合などに行われます。腫瘍の組織を調べるために、針を刺して腫瘍の細胞を採取する穿刺吸引細胞診(EUS-FNA:EUSガイド下穿刺吸引細胞診)を行うこともあります。
MR 胆管膵管撮影(MRCP)
MRIを使って胆管や膵管の状態を調べる検査です。内視鏡や造影剤を使わずに、後述の内視鏡的逆行性胆管膵管造影(ERCP)と同様の画像を得ることができ、患者さんの負担が少ないので、ERCPの代用として行うことが多くなってきています。
内視鏡的逆行性胆管膵管造影(ERCP)
口から内視鏡を入れ、先端を十二指腸に留置したあと、膵管と胆管の出口(十二指腸乳頭部)に細い管を介して造影剤を注入した上で、膵管や胆管をX線撮影します。この際、膵管内の組織を採取する検査を行うこともあります。
PET 検査
放射性フッ素を付加したブドウ糖液を注射し、その取り込みの分布を撮影することで全身のがん細胞を検出する検査です。PETを用いても膵臓がんを早期に診断することは困難ですが、膵炎との鑑別や、がんがリンパ節や離れた臓器に転移しているかの確認、膵臓がん手術後の再発診断に用いられることがあります。
経皮経肝胆道造影(PTC)
黄疸があるときは、ERCPではなく、皮膚の上から直接肝臓を貫いて胆管に針を刺し、造影剤を注入して胆管をX線撮影することがあります。その後、胆汁を体外へ排出するために、皮膚から挿入した細い管を胆管に留置する「経皮経管胆道ドレナー(PTBD)」という治療が行われます。
血液検査(腫瘍マーカー、血中膵酵素)
腫瘍マーカーとは、体のどこかにがんが潜んでいると異常高値を示す血液検査の項目で、がんの種類に応じて多くの種類があります。膵臓がんでは、CEA、CA19-9、Span-1、DUPAN-2、CA50などがあります。また、膵臓がんがあると、血液中の膵酵素(血清アミラーゼ、エラスターゼ1など)が異常値を示すことがあります。しかし、腫瘍マーカー、血中膵酵素ともに、がんがあっても高値を示さないことや、他の病気によって高値を示すことがあります。
膵臓がんの病期
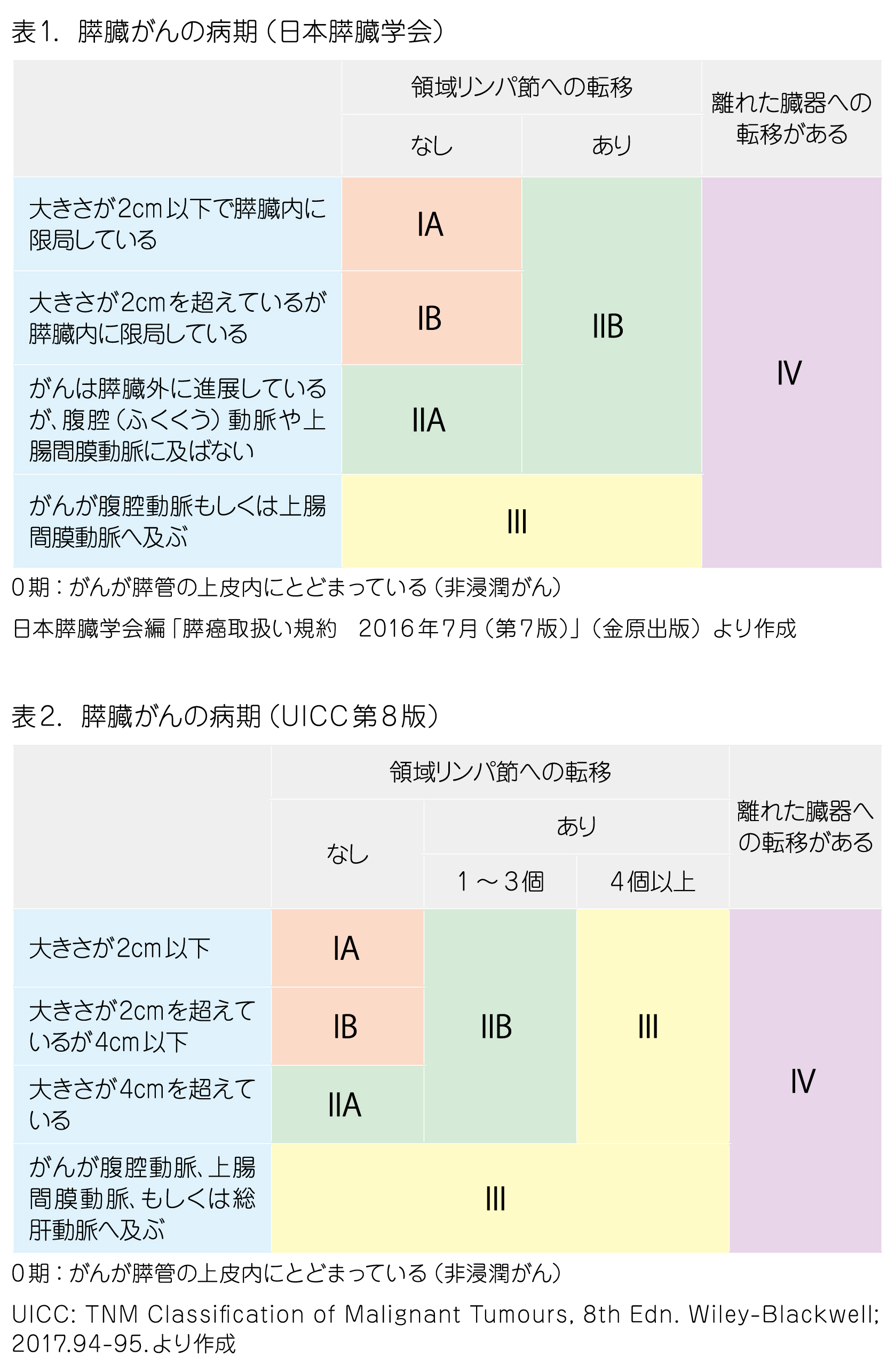
治療方法は、がんの進行の程度や体の状態などから検討します。がんの進行の程度は、「病期(ステージ)」として分類します。病期は、がんの大きさや広がり、リンパ節や別の臓器への転移があるかどうかによって決まります。膵臓がんでは、0期、I期、II期、III期、IV期に分類されています。膵臓がんの病期は、日本膵臓学会が定めたもの(表1)と、国際的に使われている「UICC分類(表2)」とで内容が多少異なるため、両方が使用されています。
膵臓がんの治療
膵臓がんの標準的な治療法は、手術(外科治療)、薬物療法(化学療法)、放射線治療の3つです。がんの広がりや全身状態などを考慮して、これらのうちの1つ、あるいは複数を組み合わせた治療(集学的治療)を行います。膵臓がんは、消化器がんの中でも手ごわいがんの1つですが、有効な治療法の開発が活発に行われています。図4は、膵臓がんに対する治療方法を示したものです。治療方針について話し合うときの参考にしてください。
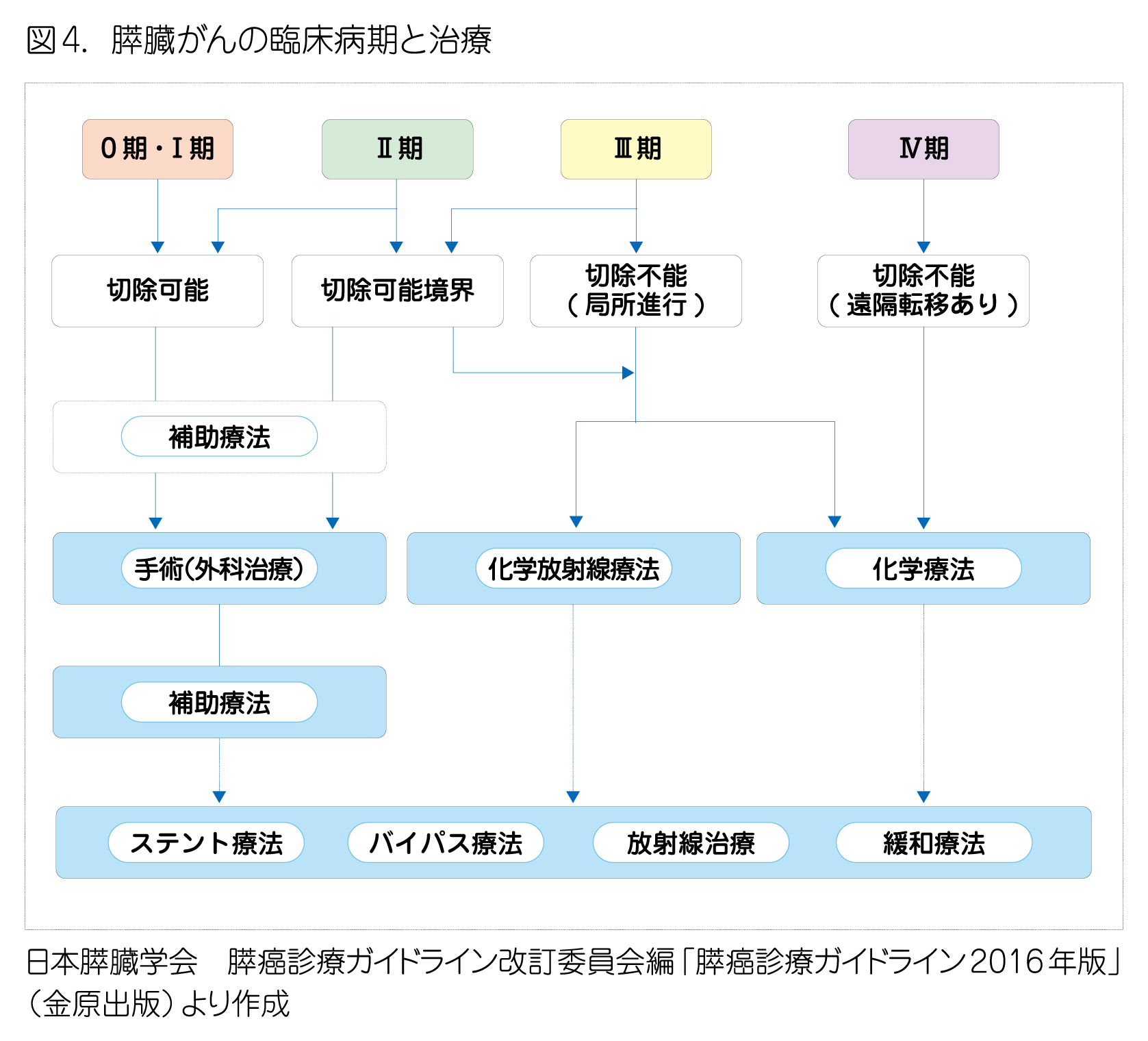
手術
膵臓がんの治療では、手術でがんを切除できると考えられる場合、手術の実施が推奨されています。手術ができるかは、CT検査などの所見を総合し、「切除可能性分類」に従って、肝臓や肺などへの転移がないか、大きな血管にがんが広がっていないか、などの点から、以下の3つに分類されます。
- 「切除可能」
- 「切除可能境界」
- 「切除不能」
「切除可能境界」は、遠隔転移はないものの、がんが主要な血管に広がっているものを指します。がんが動脈系(上腸間膜動脈、腹腔動脈、総肝動脈)まで広がっているか、門脈系への浸潤にとどまっているかによってさらに細分されます。いずれも、標準的手術のみでは、がんが組織学的に残存する可能性が高いとされ、個別の状況に応じた治療法が検討されます。手術の方法は、がんの位置や広がりなどを考慮して次のような方法が選ばれます。
膵頭十二指腸切除術
膵頭部を中心にがんがある場合、十二指腸、胆管、胆のうを含めて膵頭部を切除します。がんが胃の近くにある場合は胃の一部、血管にがんが広がっている疑いがある場合は血管の一部も切除します。切除後は、残った膵臓を小腸に縫い合わせ、膵液が小腸に流れるようにします。同様に、胆管と小腸、胃と小腸をつなぎ合わせます。
膵体尾部切除術
膵体尾部のがんの場合、膵臓の体部と尾部を切除します。通常は脾臓も摘出されます。切除後の消化管の再建は必要ありません。
膵全摘術
がんが膵臓全体に及ぶ場合は、膵臓をすべて摘出します。手術によって膵臓の機能が失われ、代謝や消化などに障害が生じるため、切除による治癒が期待できない場合は行いません。
バイパス手術
がんの切除ができない場合でも、十二指腸ががんで塞がっている場合には、食事がとれるように、胃と小腸をつなぐバイパス手術(胃空腸吻合バイパス術)を行うことがあります。また、胆管ががんで塞がって黄疸が出ている場合には、胆管と小腸をつなぐバイパス手術(胆管空腸吻合バイパス術)を行うことがあります。
手術の合併症
手術方法により異なりますが、一般的には、膵尾部よりも膵頭部の切除のほうが、腸とつなぎ合わせる部位が多いため、回復に時間がかかります。がんの位置によっては、腸の動きを調整する神経を切除するため、下痢を起こしやすくなります。
膵頭十二指腸切除術の合併症
切除したり、縫い合わせた部分から胆汁や膵液が漏れることがあり、感染、腹膜炎、出血が起こることがあります。また、胃の動きが整わず、食事がうまく食べられなかったり、吐き気が起こることがあります。食事の食べ方を工夫したり、時間をおくことで次第に食べられるようになります。胆管空腸吻合部の逆流によって胆管炎が起こり、高熱が出る場合には、抗菌剤を服用します。
膵全摘術の合併症
糖代謝の障害(糖尿病)や、消化吸収障害、脂肪肝などが起こります。糖尿病に対しては、定期的にインスリンを使用します。また、消化吸収障害、脂肪肝に対しては、膵液の代わりになる消化剤を服用します。
放射線治療
化学放射線療法
放射線治療と化学療法を組み合わせた治療です。明らかな遠隔転移はないものの、がんが主要な血管を巻き込んでいる場合に行われます。化学療法と組み合わせることで治療の効果を高めることが期待でき、標準治療の1つとして推奨されています。
痛みなどの症状緩和を目的とした放射線治療
骨転移による疼痛などの症状を和らげる1つの方法として、実施することがあります。
放射線治療の副作用
放射線の量などによって症状は異なりますが、一般的には、皮膚の色素沈着、吐き気・嘔吐、食欲不振、白血球の減少などです。まれに胃や腸の粘膜が荒れて出血し、黒色便が出ることもあります。
薬物療法
術後補助化学療法
膵臓がんを手術で取り除いた場合でも、一定期間、化学療法(細胞障害性抗がん剤を用いた治療)を受けると、再発しにくくなったり、生存期間が延長したりすることが示されています。そのため、手術後の化学療法が推奨されています。
手術ができない場合や再発した場合の化学療法
手術ができない場合や再発した場合にも、化学療法によって、生存期間を延長したり、症状を和らげたりする効果が示されており、実施が推奨されています。放射線治療と組み合わせて実施されることがあり、その場合を「化学放射線療法」といいます。
細胞障害性抗がん剤の副作用
細胞障害性抗がん剤には副作用があるため、体の状態やがんの状態を考慮した上で、適切な治療を選択します。担当医から、治療の具体的な内容をよく聞き、不安な点やわからない点は十分に話し合った上で、納得できる治療を選びましょう。特に、口や消化管などの粘膜、髪の毛、骨髄などの新陳代謝の盛んな細胞が影響を受けやすいため、口内炎、下痢、吐き気、脱毛などが起こることがあります。その他、全身のだるさや、肝臓や腎臓の障害が起こることもあります。多くの副作用は一過性で、症状を抑える薬剤も有効ですが、副作用が強い場合には、治療の休止や変更も検討されます。
なお、免疫療法などのその他の治療で、膵臓がんに対してはっきりと延命効果が確認されたものはありません。
黄疸や感染に対する治療
膵頭部には胆管が通っています。がんができることで、胆管が閉塞され、胆汁が正常に流れずにたまってしまうことがあります。その結果、肝機能障害や黄疸のほか、胆汁に細菌が感染して胆管炎が起こることがあります。胆管炎は悪寒や発熱のほか、ショックと呼ばれる急激な血圧低下を引き起こすことがあるので、注意が必要です。また、黄疸や胆管炎の影響で、手術や化学療法ができない場合もあります。たまった胆汁を排泄するために、細い管を胆道に留置する「胆道ドレナージ」を行うことがあります。以下の方法がありますが、通常は体の負担が少ない内視鏡的胆道ドレナージが推奨されます。
内視鏡的胆道ドレナージ(ERBDもしくはENBD)
内視鏡を用いて、胆管に細い管を挿入する方法
経皮経管胆道ドレナージ(PTBD)
皮膚から肝臓を経由して胆管に細い管を挿入する方法
痛みや吐き気への治療
膵臓がんは痛みや吐き気などの症状を伴うことが多いので、多くの場合、症状を和らげるための医療(緩和ケア)が行われます。全身状態が悪く治療の負担が大きすぎると考えられる場合などには、無理せず症状のつらさを和らげる治療に専念することも考えられます。患者さん本人にしかわからないつらさについても、積極的にお伝え下さい。痛みや吐き気への治療には、放射線治療、薬物療法(非オピオイド鎮痛薬、オピオイド鎮痛薬、鎮痛補助薬など)のほか、神経ブロックなどが用いられます。
転移・再発
転移とは、がん細胞がリンパ液や血液の流れなどに乗って別の臓器に移動し、そこで成長することをいいます。また、再発とは、治療の効果によりがんがなくなったあと、再びがんが出現することをいいます。膵臓がんは、がんが小さいうちから膵臓周囲のリンパ節や肝臓などに転移しやすい特徴があります。
再度手術できる場合はまれで、薬物療法や放射線治療のほか、痛みや食欲の低下といった症状に応じた緩和ケアを行うことが一般的です。
再発した場合には、それぞれの患者さんの状況に応じて、総合的に治療方法を判断し、その後のケアを決めていきます。
経過観察
手術後も、回復の度合いや再発の有無を確認するために、定期的に通院して検査を受けます。通院の頻度は個別の状況により異なりますが、少なくとも手術後5年間は必要です。
診察では、黄疸の有無や血糖、ホルモンの状態、腫瘍マーカーなどを調べるための血液検査を行います。必要に応じて、X線、腹部の超音波(エコー)、CTなどの画像検査を行います。
体調の変化や後遺症に関する問診に続き、診察で、黄疸の有無やおなかの痛み、食欲の変化をみます。黄疸は自分では気が付きにくいですが、白目が黄色くなる、尿の色が濃くなる、などが目安になります。少しでも気になることは、担当医に相談しましょう。
強い痛みや、胆管炎などで発熱がある場合は、入院治療が必要なこともあります。早めに診察することをおすすめします。
出典:国立がん研究センター
